
Was ist Insulin und Insulinresistenz? + 10 Tipps für Diabetiker
Insulin spielt bei unserem Stoffwechsel eine entscheidende Rolle. Ohne Insulin können wir die in der Nahrung enthaltenen Kohlenhydrate nicht als Energiequelle für den Körper nutzen.
Bei einer Diabetes Typ-2 Erkrankung reagiert der Körper nicht mehr auf das Insulin im Blut, während der Körper bei Diabetes Typ-1 kein Insulin mehr produzieren kann.
Wenn der Körper nicht mehr auf das Insulin reagiert, spricht man von einer Insulinresistenz, was ernste Folgen für die Gesundheit mit sich bringt. Wie man eine solche Insulinresistenz umkehren und die Entstehung vermeiden kann, wirst du in diesem Artikel erfahren.
Auch das Folgende wirst du in diesem Artikel entdecken:
Inhalt dieses Artikels
- Insulin ist wichtig
- Insulin und Diabetes Typ-1
- Insulin und Diabetes Typ-2
- Insulinresistenz
- Insulin und Fetteinlagerung
- Insulinarten
- Hypoglykämie
- Hyperglykämie
- Auswirkung des Insulins auf den Körper
- Tipps für Diabetiker
- Tipp #1: Abnehmen
- Tipp #2: Iss die richtigen Kohlenhydrate
- Tipp #3: Mehr Bewegung
- Tipp #4: Trinke ausreichend Wasser, Kaffee oder Tee
- Tipp #5: Miss regelmäßig deinen Blutzucker
- Tipp #6: Werde Blutspender
- Tipp #7: Nimm Nahrungsergänzungsmittel
- Tipp #8: Stress vermeiden
- Tipp #9: Iss genügend Omega-3
- Tipp #10: Achte auf ausreichend Schlaf
- Weitere Tipps und Informationen
- Überschüssige Pfunde und Bauchfett schnell verbrennen mit ganz einfachen Abnehmrezepten
Insulin ist wichtig
Insulin ist ein Hormon, das es dem Körper ermöglicht, Glucose zur Energiegewinnung zu nutzen. Es wird in den Langerhans Inseln auf der Bauchspeicheldrüse (Pancreas) produziert, einem Organ, das zum Teil hinter dem Magen und dem Zwölffingerdarm liegt. Die Bauchspeicheldrüse produziert zudem Verdauungssäfte und das Hormon Glucagon.
Wenn man gegessen hat, werden die Kohlenhydrate in kleine Zuckermoleküle (Glucose) aufgespalten. Diese werden vom Blut aufgenommen, wodurch der Blutzuckerspiegel ansteigt.
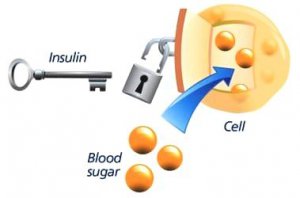
Das Insulin sorgt dafür, dass die Zellen dies tun können.
Insulin wirkt wie eine Art Schlüssel, der die ‚Türen‘ der Zellen öffnet, damit sie die Glucose aufnehmen können.
Wie Insulin in unserem Körper funktioniert:
Begehst du unnötige Fehler, die das Abnehmen verzögern?
Teste dich selbst und entdecke deinen „Abnehm IQ“.
Insulin und Diabetes Typ-1

Die meisten Menschen, die an Diabetes Typ-1 leiden, haben die Diagnose bereits in jungen Jahren erhalten. Die Krankheit kann sich aber auch noch im Erwachsenenalter entwickeln.
Bei Diabetes Typ-1 muss man sich Insulin spritzen. Wenn dies nicht geschieht, kann die Glucose nicht aus dem Blut aufgenommen werden und es kann sich eine lebensbedrohliche Situation entwickeln.
Diabetes Typ-1 ist unheilbar, man wird sich für den Rest seines Lebens Insulin spritzen müssen.
Es gibt aber einen Silberstreif am Horizont. Momentan wird an einer künstlichen Bauchspeicheldrüse gearbeitet, die die Funktion der echten Bauchspeicheldrüse nachahmen soll, damit jederzeit genau die richtige Menge an Insulin und Glucagon (Quelle) abgegeben wird. Zur Zeit finden vielversprechende Tests mit der künstlichen Bauchspeicheldrüse statt, es wird aber sicherlich noch mindestens 2 Jahre dauern, bevor sie auf den Markt kommt.
Insulin und Diabetes Typ-2
In Deutschland gibt es fast 6 Millionen Diabetes Ty-2 Patienten. Jeder Fünfte von den 6 Millionen weiß noch nicht einmal, dass er daran erkrankt ist. In einem solchen Fall wurden die Beschwerden noch nicht (vom Arzt) mit Diabetes in Verbindung gebracht.
Auch Diabetes Typ-2 hat mit Insulin zu tun, es gibt aber einen wichtigen Unterschied zu Diabetes Typ-1. Bei Diabetes Typ-2 ist die Bauchspeicheldrüse nach wie vor im Stande Insulin zu produzieren (im Gegensatz zu Diabetes Typ-1). Der Körper reagiert aber nicht mehr auf das Insulin.
Durch diese nicht mehr vorhandene Sensibilität (oder den Widerstand) für Insulin, bleibt zu viel Glucose im Blut vorhanden, wodurch sich der Blutzucker (chronisch) erhöht. Diese hohen Blutzuckerwerte verursachen die gesundheitlichen Probleme, die bei Diabetes Typ-2 auftreten.
Bei Diabetes Typ-2 produziert die Bauchspeicheldrüse immer mehr Insulin – um die gleiche Wirkung zu erreichen -, weil der Blutzucker immer zu hoch bleibt. Im Laufe der Jahre ist die Bauchspeicheldrüse dann erschöpft und wird ab diesem Punkt umso weniger Insulin produzieren. Ab dann müssen auch Menschen mit Diabetes Typ-2 anfangen, Insulin zu spritzen oder Medikamente einzunehmen.
Man sollte sich bewusst sein, dass das Insulin spritzen nur eine Art Symptombekämpfung ist! Diabetes Typ-2 kann man aber viel besser bekämpfen, indem man das Problem an seiner Wurzel packt. Wenn man Insulin spritzt, wird man die Diabetes nicht stoppen können. Wie man dies erreicht, erfährst du bei den Tipps.

Heute kommt es aber immer häufiger vor, dass Menschen bereits in ihren 20er, 30er oder 40er Jahren die Diagnose Diabetes Typ-2 erhalten.
Dies ist häufig (wenn auch nicht immer) einem falschen Lebens- und Ernährungsstil zuzuschreiben.
Prädiabetes
Diabetes Typ-2 bekommt man nicht vom einen Tag zum anderen. Die Phase, die der Diabetes Typ-2 vorausgeht, wird als Prädiabetes bezeichnet. Dann ist der Blutzucker bereits erhöht aber noch nicht so hoch, dass von Diabetes Typ-2 gesprochen werden kann.
Wenn eine Prädiabetes festgestellt wird, kann man durch Anpassungen des Lebensstils verhindern, dass dieses Vorstadium in die echte Diabetes Typ-2 übergeht.
Möchtest du ein Beispiel für ein Wochenmenü zum Abnehmen, inkl. Rezepte und Einkaufsliste?
Klicke hier und ich werde es dir kostenlos zuschicken.
Insulinresistenz
Ein wichtiges Merkmal der Prädiabetes ist die Insulinresistenz. Der Körper reagiert dann nicht mehr ausreichend auf Insulin, obwohl es von der Bauchspeicheldrüse weiterhin produziert wird.
Bei Prädiabetes können bereist einige Beschwerden auftreten, an denen auch Menschen mit Diabetes Typ-2 leiden.

Wenn sich viel Fett im Blut befindet, kann dies dazu beitragen, dass die Zellen weniger gut auf Insulin reagieren; dies konnten einige Untersuchungen beweisen (Quelle, Quelle, Quelle). Zu viel Essen, Obesitas und Übergewicht stehen darum auch in engem Zusammenhang mit Insulinresistenz (Quelle, Quelle, Quelle, Quelle).
Viszerales Fett lässt den Fettgehalt des Blutes ansteigen und setzt Hormone frei – mit entzündlicher Wirkung -, die die Insulinresistenz erhöhen (Quelle, Quelle, Quelle).
Es ist (noch) nicht ganz klar, ob Übergewicht und Obesitas zu Insulinresistenz führt oder ob es genau andersherum abläuft. Insulinresistenz kommt auch bei Menschen mit normalem Körpergewicht vor, sie tritt aber wesentlich häufiger bei übergewichtigen Menschen auf (Quelle).
In den USA haben bereits 32% (Quelle) der Bevölkerung eine Insulinresistenz entwickelt, bei Menschen mit Obesitas liegt der Prozentsatz sogar bei 70% (Quelle)
Ohne einschneidende Änderungen des Lebensstils, werden 70% der Menschen, die an Prädiabetes oder Insulinresistenz leiden letztlich an Diabetes Typ-2 erkranken (Quelle).

Eine Insulinresistenz wird meist erst dann bemerkt, wenn eine Blutuntersuchung durchgeführt wird. Wenn man sein Blut nicht regelmäßig untersuchen lässt, kann es passieren, dass man vielleicht jahrelang – ohne es zu wissen – an einer Insulinresistenz leidet.
Eine Kontrolle auf (Prä)Diabetes sollte man ab dem 40. Lebensjahr regelmäßig durchführen lassen. Ebenso sollten dabei weitere gesundheitliche Marker kontrolliert werden, wie z.B. das Cholesterin und der Blutdruck.

Eine andere Möglichkeit ist die Untersuchung der Glucosewerte in nüchternem Zustand. Dies kann mit einem einzelnen Stich in den Finger erledigt werden. Wenn die Blutglucose zu hoch sein sollte, muss der Test von einem Labor wiederholt werden, um ganz sicherzugehen.
Eine zuverlässige Methode zum Feststellen einer Insulinresistenz ist die Untersuchung des Verhältnissen zwischen Insulin und Glucose im Blut. Wenn im Blut viel Insulin vorhanden ist, obwohl die Blutglucose ebenfalls hoch ist, wird dies auf den Umstand zurückzuführen sein, dass der Körper nicht mehr so gut auf das Insulin reagiert.
Der HOMA-Index gibt das Verhältnis zwischen Glucose und Insulin wider:
Um den HOMA-Index berechnen zu können, muss das Insulin und die Glucose im Blut gemessen werden.
Ursachen der Insulinresistenz
Es gibt einen deutlichen Zusammenhang zwischen Übergewicht und Insulinresistenz, welches die Folge des anderen ist, ist noch nicht ganz erforscht. Mögliche Ursachen der Insulinresistenz sind jedenfalls die folgenden:
Insulinresistenz und das Metabolische Syndrom
Außer mit Diabetes Typ-2 gibt es auch einen deutlichen Zusammenhang zwischen Insulinresistenz und dem Metabolischen Syndrom.
Das Metabolische Syndrom ist ein Überbegriff für eine ganze Reihe gesundheitlicher Probleme, die miteinander in Zusammenhang stehen. Dabei geht es um Bluthochdruck, zentrale Obesitas (Bauchobesitas), hohen Blutzucker, niedrige HDL Cholesterinwerte (das gute Cholesterin) und hohe Blut-Triglyceriden (Quelle).
Das Metabolische Syndrom wird auch häufig als Insulin-Resistenz-Syndrom (IRS) oder Stoffwechselsyndrom bezeichnet.
Menschen, die an Insulinresistenz oder dem Metabolischen Syndrom leiden, laufen fast doppelt so große Gefahr, eine Herz-Kreislauferkrankung zu erleiden (Quelle).
Weitere Erkrankungen, die mit Insulinresistenz in Zusammenhang stehen, sind Krebs, Alzheimer, PCOS und eine nichtalkoholische Fettleber (NAFLD und NASH) (Quelle, Quelle, Quelle, Quelle).
Wenn man die Entwicklung einer Insulinresistenz stoppt, kann in vielen Fällen eine Diabetes Typ-2 Erkrankung und das Metabolische Syndrom vermieden werden.
Insulin und Fetteinlagerung
Insulin regelt den Blutzuckerspiegel. Das Insulin in der Blutbahn sorgt dafür, dass die Zellen die Glucose aufnehmen.
Wenn viel Glucose im Blut vorhanden ist, werden auch die Insulinwerte hoch sein. Der Körper bekommt dann das Signal Körperfett einzulagern. Denn gemessen an den hohen Insulinwerten ist im Körper ausreichend Energie vorhanden und die überschüssige Energie kann somit langfristig gespeichert werden: als Fettvorrat.
Darum sind auch 90% der Menschen mit Diabetes Typ-2, die Insulin spritzen, übergewichtig. Der Körper wird durch die hohen Insulinwerte in die Irre geführt. Er denkt, dass im Körper viel Energie vorhanden ist und wird darum anfangen Fett einzulagern.
Weil der Körper nicht mehr sensibel auf Insulin reagiert, wird dies ‚gelöst‘, indem mehr Insulin in das System eingebracht wird.
Dies verursacht Übergewicht, wodurch die Sensibilität für Insulin weiter abnimmt.
Ein Problem also, dass sich selbst aufrecht erhält; es sei denn, man durchbricht diesen Teufelskreis, indem man seinen Lebensstil drastisch verändert.
Insulinarten
Man unterscheidet unterschiedliche Arten von Insulin. Sie machen zwar alle das Gleiche – sorgen für die Aufnahme von Glucose aus dem Blut -, allerdings wirken sie unterschiedlich schnell und auch unterschiedlich lang. Wenn man diese Wirkungsweisen berücksichtigt, kann man damit den Blutzuckerspiegel im Tagesverlauf stabiler halten.
Es gibt die folgenden Insulinarten:

Insulin kann man übrigens nicht oral einnehmen. Man muss es immer spritzen.
Dazu verwendet man eine Insulinspritze oder auch eine Insulinpumpe (eine solche Insulinpumpe kommt häufiger bei Diabetes Typ-1 zum Einsatz).
Wie viel Insulin benötigt wird und von welchem Typ, muss ein Arzt festlegen. Man wird aber auch immer seinen Blutzucker regelmäßig messen müssen, um zu ermitteln, ob es nötig wird, sich (extra) Insulin zu spritzen. Dabei ist von großem Einfluss, was man isst, trinkt und wie aktiv man ist.
Hypoglykämie
Menschen, die an Diabetes leiden, laufen Gefahr eine Hypoglykämie zu erleiden, was auch einfach als Hypo bezeichnet wird. In einem solchen Fall sind die Blutglucosewerte zu niedrig geworden oder schwanken zu stark.
Ein Hypo kann auftreten, wenn zu viel Insulin gespritzt wurde, bei (zu) geringer Nahrungsaufnahme. Hypos kommen bei insulinabhängigen Diabetikern vor.
Wenn man weiß, wie die Symptome eines Hypos aussehen, kann man ihn rechtzeitig erkennen. Zu Beginn wird man an den folgenden Symptomen leiden:
Wenn man diese Symptome bemerkt, sollte man sofort etwas (Süßes) essen oder trinken. Auf jeden Fall sollte man dann niemals Insulin spritzen, denn das wird die Probleme nur noch verschlimmern. Wenn man nichts isst oder trinkt, werden sich die folgenden (alarmierenden) Symptome zeigen:
Wenn auch dann nicht gehandelt wird (indem man etwas isst), kann die Situation lebensbedrohlich werden. Die zugehörigen Symptome sind dann:
Insulinabhängige Diabetiker sollten darum vorsorglich immer etwas schnell aufnehmbaren Zucker mit sich führen, falls es zu einem Hypo kommen sollte. Eine Dose Limonade oder Fruchtsaft reicht schon aus.
Auch ein Glucagon Stift kann ein Retter in der Not sein. Einen solchen Stift sollte jeder insulinabhängige Diabetiker mit sich führen.
Falls – im Falle eines Hypo – (Trauben)Zucker nicht helfen sollte, kann mit einem Glucagon Stift dieses Hormon injiziert werden, falls der Betreffende das Bewusstsein zu verlieren droht. Glucagon macht das Gegenteil von dem, was das Insulin im Körper bewirkt; 10 Minuten nach der Injektion sollte schon eine Verbesserung auftreten.
Glucagon
Glucagon ist ein Hormon, das die Blutglucose, zusammen mit dem Insulin, in einem recht begrenzten Bereich halten sollte. Genau wie Insulin wird auch Glucagon in der Bauchspeicheldrüse produziert.
Insulin und Glucagon arbeiten zusammen mit Hilfe eines sogenannten negativen feedback loop. Insulin löst Glucagon aus und Glucagon das Insulin. Glucagon ist also das Gegengewicht zum Insulin.
Hyperglykämie
Hyperglykämie (Hyper) ist das Gegenteil eines Hypos.
In diesem Fall ist der Blutzucker zu hoch angestiegen. Diabetiker sind auch hiervon oft betroffen.
Ein Hyper kann unterschiedliche Ursachen haben oder wird von einer Kombination dieser Ursachen ausgelöst:
Einen Hyper erkennt man an den folgenden Symptomen:
Wenn der Blutzucker weiter ansteigt, werden sich die folgenden Symptome einstellen:
Der Blutzucker kann so stark ansteigen, dass man ohnmächtig werden und ins Koma fallen kann.
Bei einem Hyper darf man nichts mehr essen, sonst erhöht man den Blutzucker noch mehr. Man kann aber viel Wasser trinken, damit der Körper über den Urin die überschüssige Glucose abführen kann. Auch Bewegung hilft, denn dann verbrennen die Muskeln Glucose.
Wenn man Insulin verwendet, sollte man Insulin spritzen, um den Blutzucker abzusenken. Man muss aber erst den Blutzucker messen, um die richtige Menge an Insulin ermitteln zu können.
Auswirkung des Insulins auf den Körper
Wie wir inzwischen wissen, spielt Insulin beim Regulieren der Blutzuckerwerte eine wichtige Rolle. Insulin hat aber noch mehr Funktionen im Körper. Es ist ein wichtiger Bestandteil des Stoffwechsels, denn ohne Insulin kann der Körper nicht funktionieren.
Insulin sorgt auch dafür, dass die Leber, die Muskeln und die Fettzellen Glucose (in Form von Glykogen) einlagern, die nicht direkt benötigt wird, damit sie zu einem späteren Zeitpunkt genutzt werden kann. Die Leber setzt zwischen den Mahlzeiten kleine Mengen an Glucose ins Blut frei. Hierdurch wird die Blutglucose zwischen den Mahlzeiten aufrecht erhalten.
Solange die Bauchspeicheldrüse genügend Insulin produziert und der Körper richtig darauf reagiert (also keine Insulinresistenz vorliegt), kann der Blutzucker auf einen gesunden Niveau aufrechterhalten werden.
Wenn man kein oder nicht genügend Insulin im Blut hat, fangen die Körperzellen an abzusterben. Sie werden zur Energiegewinnung Fett abbauen. Dabei werden Stoffe freigesetzt, die als Ketone bezeichnet werden. Typisch hierfür ist ein nach Aceton riechender Atem, Übelkeit und ein trockener Mund.
Wenn der Körper die entstehenden Ketone nicht ausreichend abführen kann (über den Urin), entsteht eine lebensbedrohliche Situation, die als Ketoazidose bezeichnet wird. Die Ansammlung von Ketonkörpern lässt das Blut übersäuern.
Ob ein ketogener Zustand vorliegt, kann per Selbstkontrolle mit entsprechender Messapparatur festgestellt werden. Es gibt auch Apparate, mit denen man den Blutzucker und die Ketone messen kann.
Tipps für Diabetiker

Die (chronisch) hohen Blutzuckerwerte sind die Übeltäter, die die Komplikationen auslösen. Die gefährlichsten Komplikationen sind Herz-Kreislauferkrankungen. Zudem gibt es aber noch zahlreiche weitere schwere Komplikationen wie z.B. Nervenschäden, einen Diabetischen Fuß, Augenbeschwerden, Nierenprobleme und Gehörverlust.
Indem man sich Insulin spritzt, kann man den Blutzuckerspiegel senken, allerdings wird man auf diese Weise die schlechte Insulinsensibilität nicht verbessern.
Je mehr Insulin man spritzt, desto schlechter wird die Insulinsensibilität werden. Irgendwann wird man das Gefühl in den Füßen verlieren und das Risiko einer Amputation wird zunehmen. Insulin zu spritzen ist nur eine Bekämpfung der Symptome. Langfristig wird man aber viel mehr davon profitieren, wenn man das Problem an seiner Wurzel anpackt; bei der Insulinresistenz.
Falls du momentan Insulin spritzt, darfst du damit nicht einfach aufhören. Das sollte man immer nur nach Absprache mit dem behandelnden Arzt tun. Wenn du die folgenden Tipps konsequent anwendest, wirst du feststellen, dass du immer weniger Insulin benötigst und irgendwann wahrscheinlich sogar ganz mit dem Insulin spritzen oder Medikamente schlucken aufhören kannst.
Um zu erreichen, dass dein Blutzucker nicht zu hoch wird, kannst du einige Anpassungen an deinem Lebensstil durchführen. Die Basis ist immer ein gesundes Gewicht. Das ist sogar noch wirkungsvoller für den Blutzucker, als die Einnahme von Medikamenten (Quelle).
Tipp #1: Abnehmen
Vor allem das viszerale Fett (Organfett), das sich rund um die Organe wie Leber oder Bauchspeicheldrüse ansammelt, verursacht den Insulinwiderstand (Quelle, Quelle, Quelle, Quelle). Solange viel Fett die Organe umgibt, wird der Körper gegenüber Insulin unsensibel bleiben. Sobald das überschüssige viszerale Fett verschwindet, wird auch die Insulinsensibilität zurückkehren.
Ein gesundes Gewicht kann man auf unterschiedlichem Wege erreichen. Einige Diätformen eignen sich jedoch nicht für Diabetiker. Z.B. ist eine fettarme Diät oder eine Eiweiß Diät für Diabetiker ungeeignet.
Besser geeignet sind Diätformen, mit denen man nicht nur abnimmt, sondern gleichzeitig auch den Blutzucker absenken kann. Die kohlenhydratarme Diät ist in diesem Fall sehr für Diabetiker geeignet. Wie der Name schon sagt, isst man mit dieser Diät weniger Kohlenhydrate, was natürlich günstig für den Blutzuckerspiegel ist.
Eine weitere geeignete Diätform wäre die Paleo Diät. Bei dieser Diät isst man keine raffinierten Kohlenhydrate, was sich wiederum positiv auf den Blutzucker auswirkt.
Eine weitere empfehlenswerte ‚Diätform‘ (es ist keine echte Diät) für Diabetiker ist das Intervallfasten. Indem man bestimmte Mahlzeiten ausfallen lässt, wird der Insulinwiderstand und die Blutglucose abgesenkt (Quelle).
Intermittent fasting (wie Intervallfasten auch genannt wird) bedeutet, dass man kurze Perioden des Fastens einlegt. Es wird nicht extrem gefastet (man muss nicht einen ganzen Tag oder noch länger nichts essen), trotzdem wird der Körper davon profitieren. Ich persönlich würde allerdings Diabetikern hiervon abraten, die noch keinerlei Erfahrung mit Fasten haben.
Wenn man sich das Ernährungsverhalten von Menschen einmal ansieht, wird man feststellen, dass die meisten drei feste Mahlzeiten am Tag zu sich nehmen und dazwischen auch noch einige Snacks. Hierdurch wird meist 5 bis 6 Mal am Tag etwas gegessen. Jetzt könnte man denken, dass so viele Zeitpunkte, zu denen etwas gegessen wird, für den Blutzucker günstig wären, um ihn stabil zu halten. Das ist aber leider nicht der Fall. Das häufige Essen am Tag führt nur dazu, dass die Insulinsensibilität schlechter wird.
Darum sollte man versuchen, nur noch dreimal täglich etwas zu essen. Oder sogar noch besser nur zweimal täglich. In meinem Artikel über das Intervallfasten erfährst du alles über diese Art der Ernährung.
Wenn du das Intervallfasten trotz Diabeteserkrankung ausprobieren möchtest, solltest du dem im Artikel beschriebenen Schritteplan folgen und deinen Blutzucker regelmäßig kontrollieren.
Tipp #2: Iss die richtigen Kohlenhydrate
Nicht alle Kohlenhydrate besitzen den gleichen Effekt auf den Blutzuckerspiegel. Es hängt davon ab, wie schnell die betreffenden Kohlenhydrate zu Glucose abgebaut und vom Blut aufgenommen werden. Je komplexer die Kohlenhydrate sind, desto länger wird es dauern, bevor sie zu Glucose abgebaut sind.
Die Geschwindigkeit, mit der die Glucose die Blutbahn erreicht, hat auch mit dem Vorhandensein von Ballaststoffen in der Nahrung zu tun. In Obst ist z.B. relativ viel Zucker (Kohlenhydrate) vorhanden, trotzdem werden diese nur langsam vom Blut aufgenommen, denn die ebenfalls im Obst reichlich vorhandenen Ballaststoffe sorgen für eine Art Gellage an der Magenwand und im Dünndarm, die wie ein Puffer wirkt.
Wenn ein Nahrungsmittel den Blutzucker schnell ansteigen lässt, ist dies von Nachteil, denn durch den schnellen Anstieg wird viel Insulin benötigt. Und nach dem schnellen Anstieg wird der Blutzucker ebenso (zu) schnell wieder abfallen, wodurch man sich schnell wieder hungrig fühlen wird. Durch das schnelle Absacken des Blutzuckers wird man wieder Lust auf schnelle Kohlenhydrate bekommen, damit sich die Blutglucose wieder schnell erholen kann. Der Blutzucker wird erneut (zu) schnell steigen und der ganze Zyklus beginnt von neuem.
Darum sollte man gesunde (langsame) Kohlenhydrate essen. Sie geben die Glucose nur langsam an die Blutbahn ab. Der Körper wird weniger Insulin benötigen und man verfügt länger über Energie, ohne dass man schon nach kurzer Zeit wieder an Hunger leidet.
Man sollte versuchen, die ungesunden Kohlenhydrate so weit wie möglich durch gesunde zu ersetzen.
Tipp #3: Mehr Bewegung
Bewegung ist wichtig, denn sie verbessert die Insulinsensibilität. Das wird man schon sehr schnell feststellen, darum ist Bewegung auch äußerst wirkungsvoll, um seine Insulinsensibilität zu verbessern (Quelle, Quelle).
Schon eine halbe Stunde spazieren gehen am Tag reicht aus aber natürlich darf man sich auch gerne noch mehr bewegen! Eine verbesserte Insulinsensibilität wird sich durch einem niedrigeren Blutzuckerwert bemerkbar machen.
Am besten sollte man sich morgens noch vor dem Frühstück bewegen. Man könnte z.B. zuerst eine halbe Stunde einen Spaziergang am Morgen unternehmen, bevor man frühstückt.
Wenn man gerne Sport treiben möchte, sollte man eine Sportart wählen, die man auch gerne mag. Wenn man einen Sport betreibt, den man eigentlich nicht besonders gerne ausübt, wird man ihn langfristig nicht durchhalten können. Was man macht, ist nicht so wichtig, Hauptsache, man verbrennt Glucose mit der Bewegung. Man sollte den Blutzucker aber immer gut im Auge behalten, vor allem, wenn man gerade erst mit dem Sporttreiben angefangen hat.
Tipp #4: Trinke ausreichend Wasser, Kaffee oder Tee
Vor allem ältere Menschen empfangen von ihrem Körper nicht mehr ausreichend viele Signale, dass sie ihren Feuchtigkeitshaushalt ausgleichen müssen. Jedes Jahr landen Tausende ältere Menschen mit Austrocknungserscheinungen im Krankenhaus.
Bei Diabetes ist es ganz besonders wichtig, dass man ausreichend trinkt. Dann kann der Körper über die Nieren die überschüssige Glucose abführen (Quelle, Quelle, Quelle, Quelle).
Am besten sollte man einfach (Leitungs)Wasser trinken. Alternativ kann man auch schwarzen Kaffee oder Grünen Tee trinken.
Trinke keine Limonaden und auch keine Light-Getränke. Auch alkoholische Getränke sollte man lieber gänzlich vermeiden.
Von Fruchtsaft ist ebenfalls abzuraten, denn er enthält meist genauso viel Zucker wie Limonade, und weil aus ihm alle Ballaststoffe entfernt wurden, wird der Zucker sehr schnell vom Körper aufgenommen.

Die Gefahr beim Alkohol ist, dass er den Blutzuckerspiegel nach einigen Stunden sogar absinken lässt. Die Ursache hierfür ist, dass Alkohol die Leistung der Leber hemmt, Glucose ans Blut abzugeben. Je mehr Alkohol man trinkt, desto stärker wird dieser Effekt eintreten.
Weil man zu diesem Zeitpunkt meist schläft, kann das durchaus gefährlich sein, weil man es nicht mitbekommt. Dann kann man einen Hypo im Schlaf erleiden. Darum sollte man immer seinen Blutzucker messen, wenn man Alkohol getrunken hat, vor allem bevor man schlafen geht. Iss etwas Kohlenhydrate vor dem zu Bett gehen, um einen Hypo zu vermeiden.
Tipp #5: Miss regelmäßig deinen Blutzucker
Indem man seinen Blutzucker regelmäßig misst, erhält man einen guten Einblick, wie der eigene Blutzucker auf die Nahrung, Bewegung, Ruhe und Medikamente reagiert. Wenn man genau weiß, wie der eigene Körper auf diese Faktoren reagiert, kann man die Blutglucose einfacher auf einem bestimmten erwünschten Niveau erhalten.
Indem man seinen Blutzucker stabil hält, kann man die Insulinsensibilität (bei Diabetes Typ-2) wieder herstellen. Zudem senkt man das Risiko für schwere Komplikationen wie z.B. Blindheit oder den Verlust von Gliedmaßen.
Tipp #6: Werde Blutspender

Hohe Eisenwerte im Blut stehen in Zusammenhang mit einem erhöhten Insulinwiderstand.
Indem man Blut spendet, senkt man seine Eisenwerte ab (Quelle, Quelle, Quelle). Wenn du allerdings an Blutarmut leidest, solltest du dies besser nicht tun.
Tipp #7: Nimm Nahrungsergänzungsmittel

Auch Alpha-Liponsäure vermindert den Insulinwiderstand (Quelle).
Weitere nützliche Ergänzungsmittel sind Glucomannan, Biotin, Bockshornklee, Apfelessig, Chrom, Zimt, Magnesium, Vitamin C, Kurkuma und Flohsamenschalen. In diesem Artikel erläutere ich diese Ergänzungsmittel ausführlicher.
Tipp #8: Stress vermeiden
Vermeide Stress soweit wie möglich und lerne mit ihm umzugehen. Auch dies ist für deine Insulinsensibilität vorteilhaft (Quelle).
Ein Weg mit Stress umzugehen ist das Meditieren. Das ist gut für die Insulinsensibilität (Quelle).
Tipp #9: Iss genügend Omega-3

Omega-3 reiche Nahrungsmittel eignen sich hervorragend für Diabetiker, denn sie beeinflussen den Blutzucker kaum bis gar nicht. Nur Naturreis ist reich an Kohlenhydraten, sie werden allerdings nur langsam zu Glucose abgebaut.
Tipp #10: Achte auf ausreichend Schlaf
Untersuchungen haben gezeigt, dass ungenügende Nachtruhe zu einer erhöhten Insulinresistenz führt. Darum sollte man auf ausreichend Schlaf achten (Quelle). Versuche 7 bis 9 Stunden pro Nacht zu schlafen.
Weitere Tipps und Informationen
Möchtest du noch mehr Tipps lesen oder leidest du an (Prä)Diabetes, dann werden dich sicherlich auch die folgenden Artikel interessieren:
Überschüssige Pfunde und Bauchfett schnell verbrennen mit ganz einfachen Abnehmrezepten
Wusstest du, dass 1 von 3 Personen bei einer Diät sogar noch zunehmen anstelle damit abzunehmen? (Quelle)
Darum habe ich eine wirksame und moderne Abnehmmethode entwickelt, die leicht durchzuhalten ist und mit der es zu keinem Jo-Jo-Effekt kommt.
Du bekommst hierbei herrliche Rezepte für eine schnelle Fettverbrennung mit anhaltendem Ergebnis.
Du wirst unter anderem das Folgende in meinem beliebten Abnehmrezeptbuch entdecken:
Entdecke, wie du mit ganz einfachen und leckeren Abnehmrezepten mehrere Kilos pro Woche verlieren kannst:


















Diabetes ist heutzutage noch nicht heilbar, jedoch gut zu behandeln. Ich weiß, dass man durch die richtige Behandlung, Symptome fast so gut wie ausschalten kann. Es ist super zu wissen, dass man mit guter Behandlung auch Blutspender werden kann.